お知らせ
FOCUS:〈腰部脊柱管狭窄症の治し方〉徳島大学整形外科式 ピラティスによる運動療法
◉安静時症状がなく,間欠性跛行のみの場合は,運動療法など保存療法を第一選択とする。
◉運動療法のねらいは,腰椎は安定性,上下に隣接する胸椎と股関節は可動性を向上させる「キネマティックコントロール(運動制御)」の獲得である。
◉キネマティックコントロールの獲得には,負傷兵のリハビリテーションを起源とするピラティスが最適である。
◉運動療法としてピラティスを活用する際には,必ずPMA加盟団体の認定講習会を受講するなどして知識と経験を積んで頂きたい。

❶ はじめに:腰部脊柱管狭窄症の現状
『腰部脊柱管狭窄症診療ガイドライン2021』(改訂第2版)(以下,ガイドライン)において,腰部脊柱管狭窄症は,「腰椎部の脊柱管あるいは椎間孔(解剖学的には脊柱管に含まれていない)の狭小化により,神経組織の障害あるいは血流の障害が生じ,症状を呈する」と記されている1)。本邦における患者数は580万人と推計され,性差はなく,年齢とともに増悪する2)。
同ガイドラインでは,診断基準として表1が提案されている。ただし,現在のところ腰部脊柱管狭窄症の定義について完全な合意は得られていない1)。

❷ 神経障害型分類と治療選択
腰部脊柱管狭窄症は神経障害の型に基づき,主に次のように分類できる(図1)。
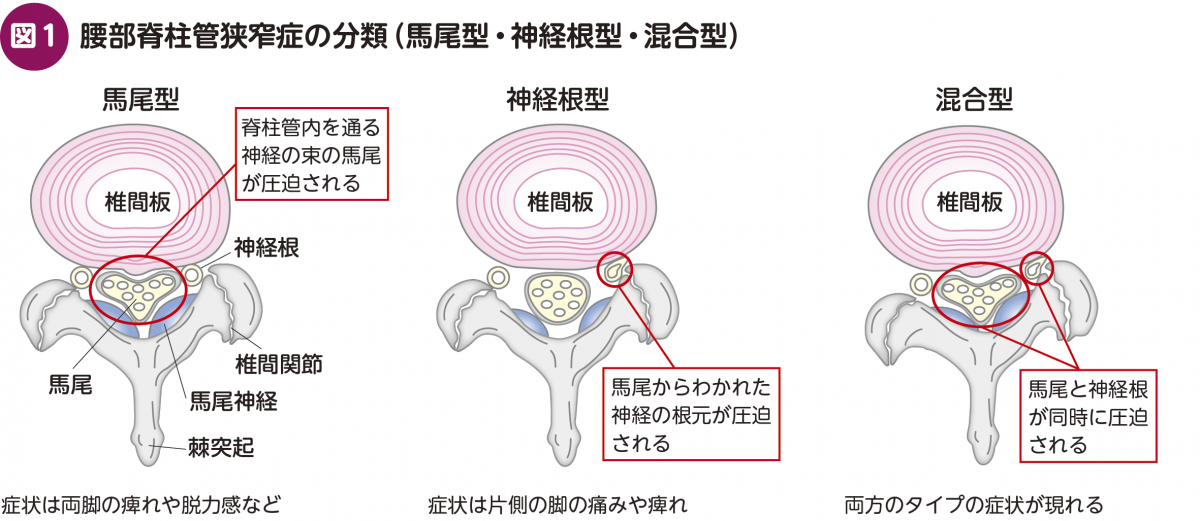
(1) 馬尾型:中心性狭窄
中心性狭窄の場合は,圧迫部分より尾側すべてに疼痛や痺れなどの症状が出る可能性がある。さらに膀胱直腸障害を誘発し,尿失禁などの症状を呈する場合もある。
馬尾は神経根より圧迫に弱く,障害が完成したら手術しても治りにくいため,できるだけ早期に外科的手術の適応を判断する必要がある。
(2) 神経根型:外側狭窄,陥凹部狭窄
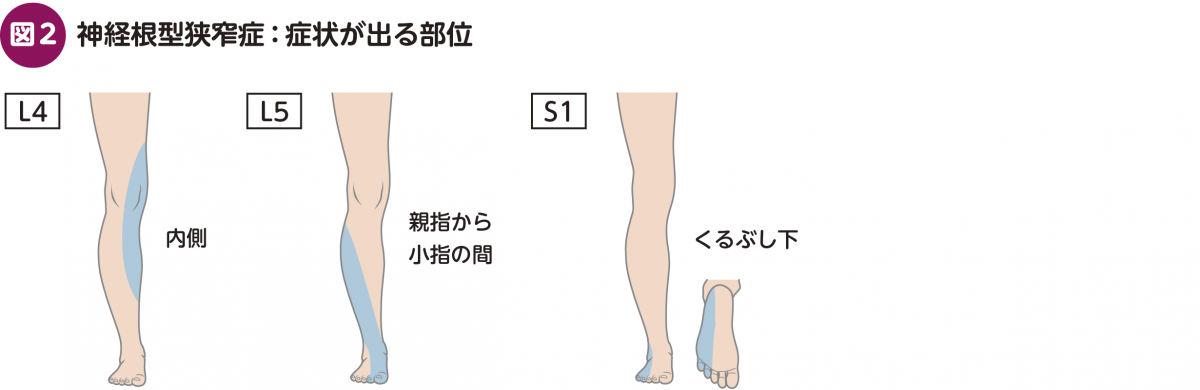
狭窄部位により,機能低下の症状が異なる(図2)。たとえばL4:スクワットができない,L5:踵歩きができない,S1:つま先歩きができない,などの症状を呈する。また,痺れの部位に疼痛を有することが多い。筋力低下がなく痺れが軽度であれば,患者の意向も考慮した上で保存療法を選択することもある。
なお,馬尾型と神経根型の両方が同時に発生(混合型)している場合は,できるだけ早期に外科的手術の適応を検討する。
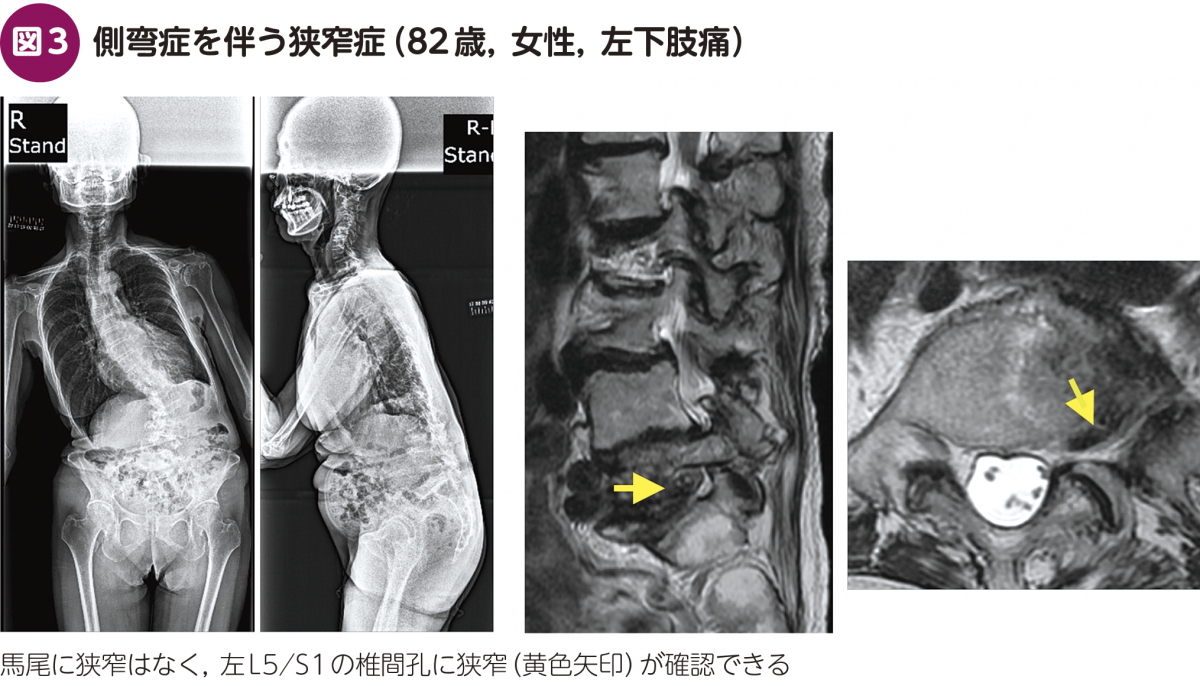
(3) 側弯症・すべり症(変性・分離)を伴う狭窄症
側弯症を伴う狭窄症は,傾斜している側の椎間孔か陥凹部に生じやすい(図3)。
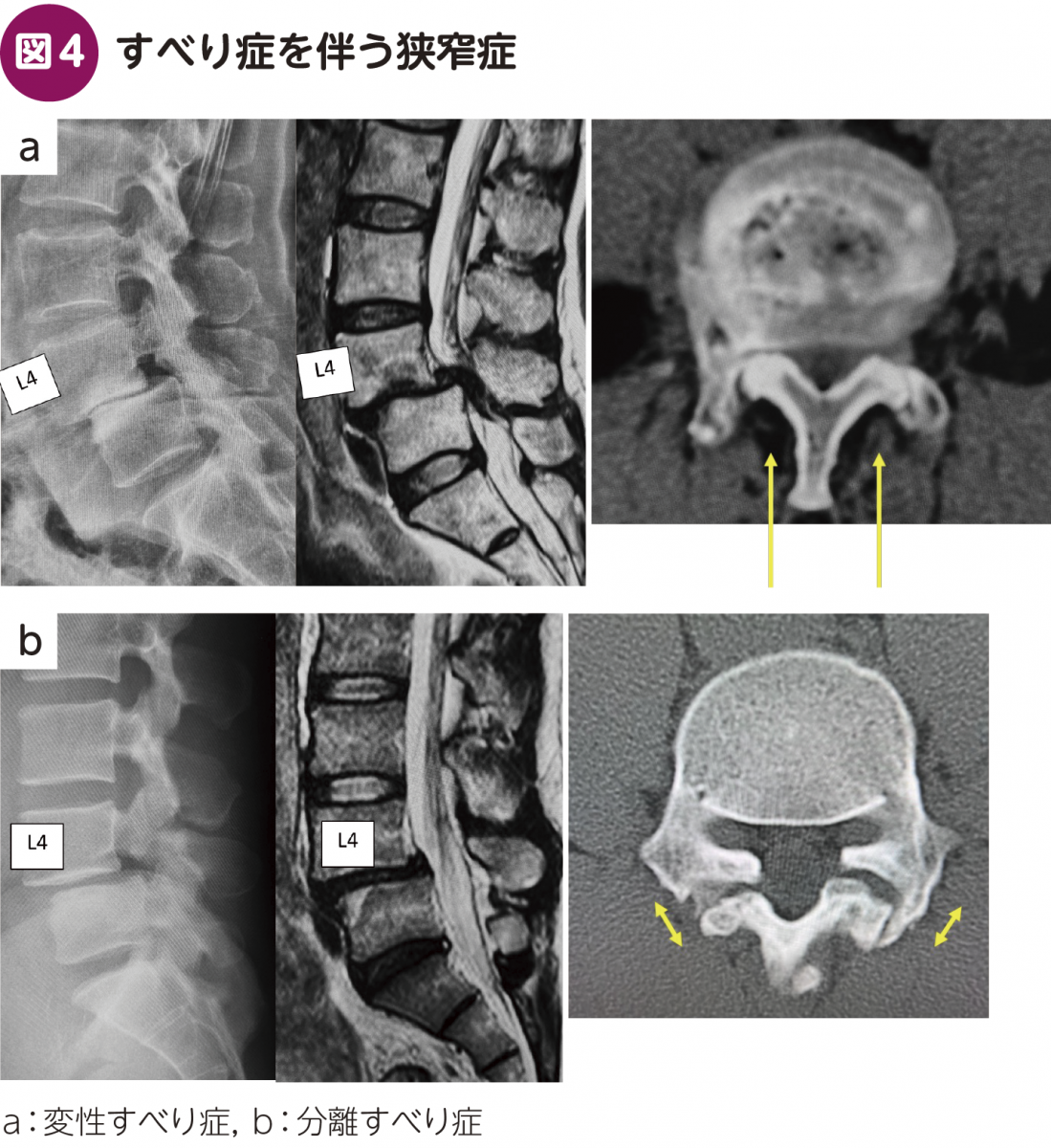
変性すべり症を伴う狭窄症は,椎体と椎弓が一緒にすべり,馬尾障害(中心性狭窄)を生じることがあるため注意が必要である(図4a)。一方,分離すべり症を伴う狭窄症では,椎弓はすべらないため馬尾障害は生じにくい(図4b)。よって,多くは外側(椎間孔)狭窄により,神経根障害を呈する。
❸ 徳島大学整形外科のコンセプト:問診・運動療法・低侵襲手術
(1) 問診
問診において,日本脊椎脊髄病学会の腰部脊柱管狭窄診断サポートツール(表2)は有用である。病歴2項目,問診3項目,身体所見5項目で,合計点数は−3点から16点である。合計点数が7点以上の場合は,腰部脊柱管狭窄症である可能性が高い1)。
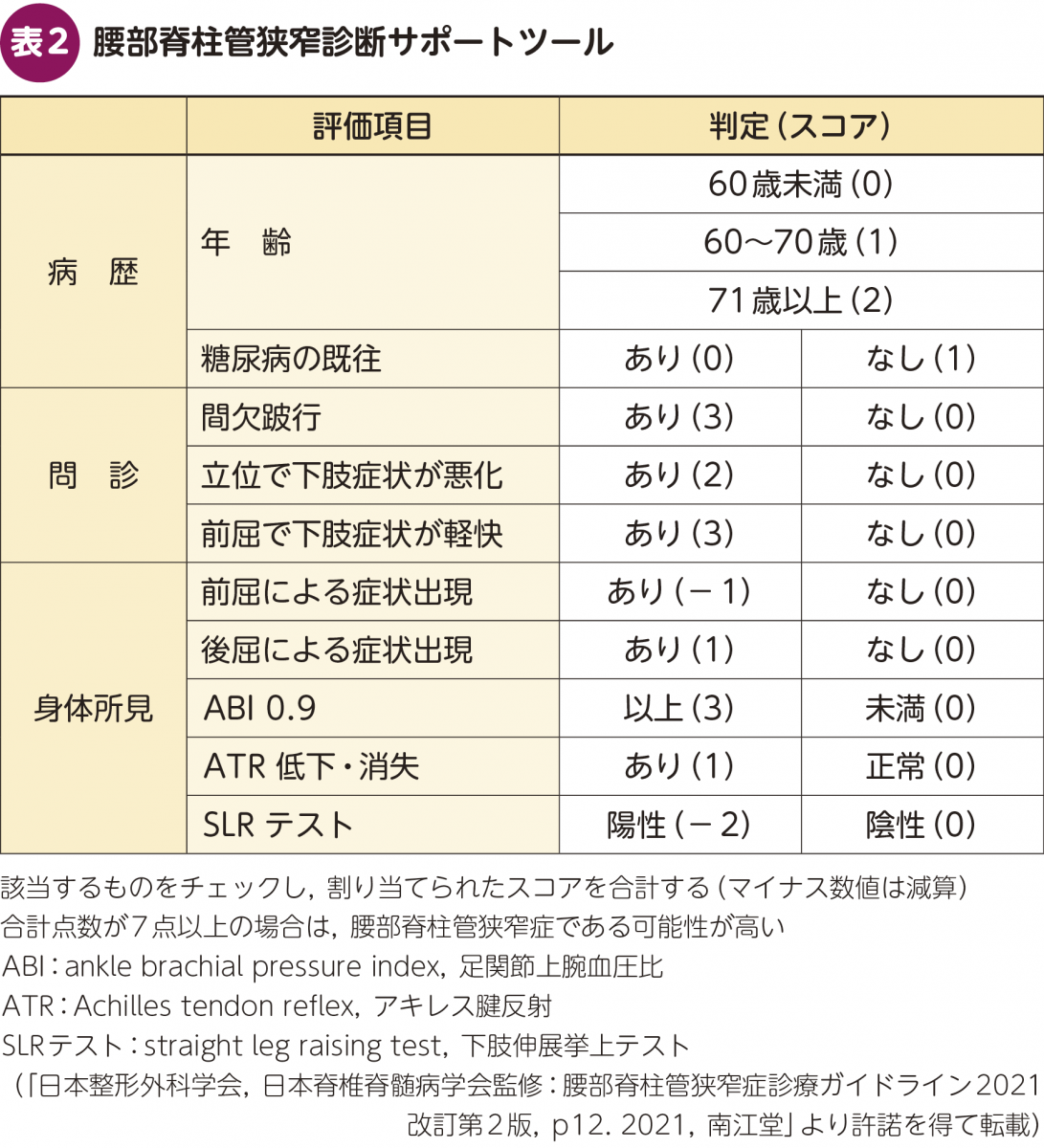
ただし,複数の研究で高血圧や糖尿病が腰部脊柱管狭窄症の危険因子であること,心理社会的因子とも関連することが報告されていることから,患者自身による評価(patient-reported outcome:PRO)も含め,多角的な視点から評価することが重要である1)。
当院では,治療戦略を立てる上で,問診をきわめて重視している。X線,CT,MRI画像はいずれも重要な情報を与えてくれるが,画像だけにとらわれるとピットフォールが待ち受けている。まず,患者の訴えや症状に耳を傾け,観察し,次にその裏づけとして様々な撮影方法(MRIならT1, T2, STIR)を見比べながら,画像を確認することが肝要と考える。
また,腰部脊柱管狭窄症患者を対象に,手術的介入を行わずに最長3年間追跡調査した研究3)では,約3分の1の患者が改善を報告し,約50%の患者は症状に変化がなく,約10〜20%の患者は腰痛,下肢痛,歩行が悪化したことから,第一選択治療は,活動性の改善,鎮痛,運動療法であり,日常生活に支障がある痛みや痺れが出たら,外科的手術の適応が望ましいと報告している。これらは,以下で述べる当院のコンセプトと一致する。
(2) 運動療法
当院では,安静時症状がなく,間欠性跛行のみの場合は,投薬管理,装具療法,運動療法など,保存療法を第一選択としている。中でも,運動療法を重視している。たとえば,臥位で症状がなく立位や歩行で症状が出る場合は,筋力や柔軟性の回復・向上も必要ではあるが,十分ではない。何より優先すべきは,重力による力学的ストレスを受ける立位や歩行時でも,症状が出ない臥位姿勢時と同じ脊椎アライメントを保持できる「キネマティックコントロール(kinematic control:運動制御。以下,KC)」を獲得することであり,それが運動療法のねらいである。運動療法の詳細については後述する。
(3) 低侵襲手術
一方,安静時でも症状(痛み,痺れ,麻痺),日常生活動作(ADL)低下につながる間欠性跛行,馬尾症候群(尿失禁,筋力低下,足底の痺れなど)がある場合は,手術療法を提案する。その際は全内視鏡下脊椎手術(full-endoscopic spine surgery:FESS)を第一選択に考える。FESSのメリットは表3の通りであり,体力が低下している高齢者や,合併症(糖尿病,心疾患,肺機能障害など)により全身麻酔が実施できない患者にも優しい手術である(ただし,一部,例外はある)。

さらに,分離すべり症あるいは椎間孔狭窄症など,通常は全身麻酔で固定術などが施行される場合も適応を絞り,FESSでの実施を追求している。最近では,局所麻酔・8mm内視鏡で腹側椎間関節を切除する「full-endoscopic ventral facetectomy」,さらにL5分離すべり症による椎間孔狭窄に対する「crisscross decompression」を開発した。また,変性すべり症に対しても,FESSを使用した最小侵襲椎体間固定術であるTrans-Kambin固定術(Trans-Kambin lumbar interbody fusion:KLIF)も可能となっており,手術療法もさらなる進化をはたしている。