
❶ 投与期間「少し長め」は解消できるか?
目の前の感染症患者に対して,「もし起炎菌を外したら」「もし治療期間が短かったら」という心理的不安から,「少し広め」「少し長め」に抗菌薬を投与するといったプラクティスが従来行われていた。しかし,耐性菌が世界的な脅威となるにしたがって抗菌薬適正使用の啓発が進むようになり,経験的治療の適切な選択や起炎菌判明後の狭域化については一定のコンセンサスが得られるようになった。つまり,「少し広め」は徐々に是正されつつある。一方で,「少し長め」の問題については,いまだ道半ばである。治療期間については各種ガイドラインなどで一定の推奨治療期間は存在するものの,さらに治療期間を短縮できるかはまだ議論の途上にある。
抗菌薬が必要以上に使用されれば薬剤耐性菌の出現リスクが上がることから,抗菌薬使用に関しては必要最小限にとどめたい。一方,「処方する医師の心理的不安」と「投与期間の適正化」をどのように埋めて行くのかが大きな命題となる。
そこで本稿では,抗菌薬投与期間に関する最新知見を整理し,臨床現場での実践を支援したい。
❷ 抗菌薬耐性の問題
抗生物質とは元来,外敵から身を守るために細菌が生み出した防御手段であり,アオカビの一種であるペニシリウム属の真菌が生成するペニシリンは非常に有名である。一方で,他の細菌にとってペニシリンは生存競争の中できわめて厄介な存在であり,他の細菌は抗生物質から身を守るためにペニシリナーゼなど様々な酵素を生み出し対抗してきた。いわゆる耐性化である。このようないたちごっこは生物界全体からすると太古の時代から繰り広げられている。実際に,ニューメキシコ州レチュギア洞窟の400万年以上も隔離されていた地域でサンプリングされた細菌は抗生物質に対して高い耐性を示し,一部の株は14種類の市販の抗菌薬にも耐性を示したとの報告もある1)。
こうした中,もともとは微生物が産生する抗生物質であったが,しだいに分子生物学的な概念が導入され,化学合成によって抗微生物薬が生産されるようになった。これらを総称して「抗菌薬」と呼ぶ。
効率的に生産が可能となった抗菌薬は,またたく間に世界中で使用されるようになり,大きな恩恵をもたらした。しかし,一方で,欧米では20世紀末には既に抗菌薬耐性の問題が顕在化しており,1994年には一般向け週刊誌であるNewsweek誌においても「Antibiotics:the end of miracle drugs?」のタイトルで特集が組まれた2)。さらに2024年には「Now Is the Time to Act」のメッセージとともに,今後25年間で薬剤耐性菌による死者数は世界で3900万人超に達すると警告している3)。抗菌薬耐性の問題は,生物の進化史という観点から見ても,また,現代社会の現実という観点から見ても,もはや避けることのできない課題である。そのため,抗菌薬耐性に対しては新規抗菌薬の開発を進めるほか,既存の抗菌薬を「感覚」ではなく「論理的」に使用することが望まれる。

❸ 適切な治療法の選択
感染症診療を適切に進めるためには,診療の過程を論理的に組み立てることが重要である。ここで言う「論理的」とは,物事を考える際に筋道が通っている状態を指し,それはすなわち,診療のプロセスを一貫した流れとして検証することを意味する。したがって,感染症診療においても,思考の流れを意識することが不可欠である。具体的には,以下のような要素を順序だてて検討する必要がある(図1)。
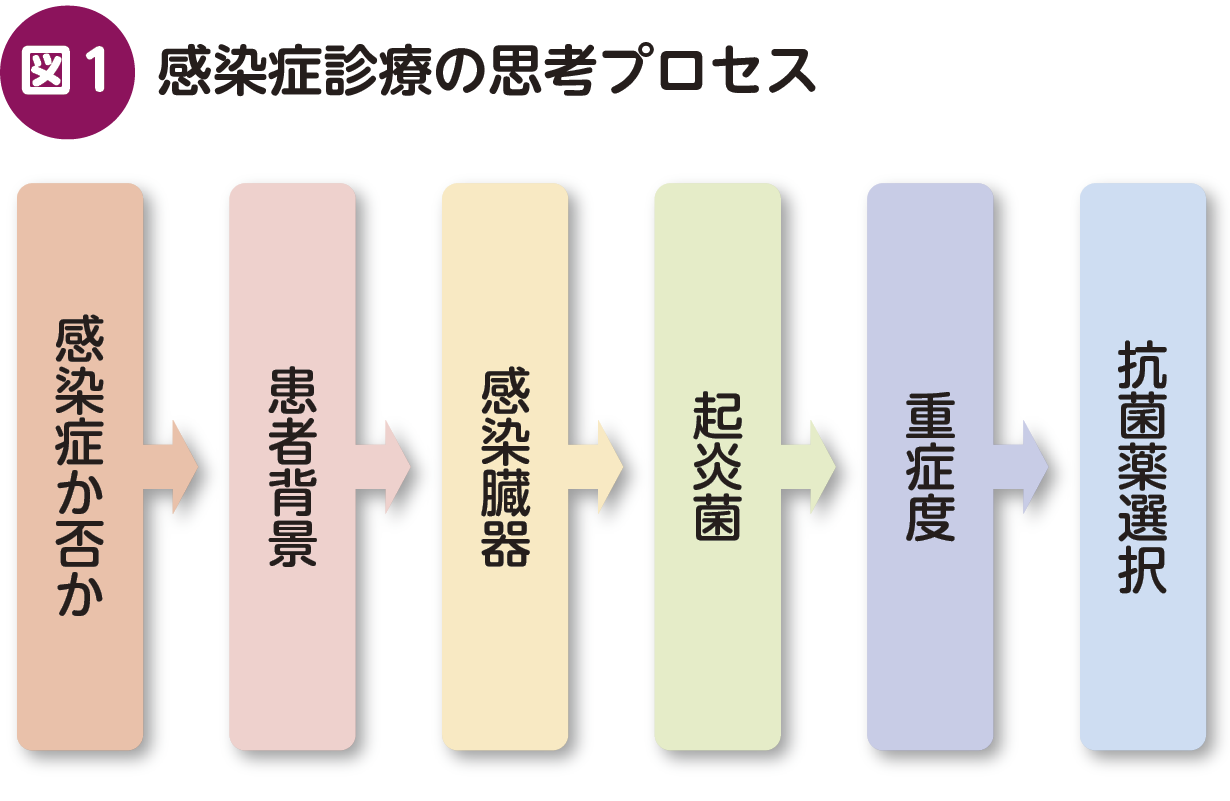
これらの要素を丁寧に検討することは,感染症診療における論理的思考を支えるだけでなく,抗菌薬投与期間の決定にも不可欠である。以下に例を挙げる。
「感染症か否か」
経験的治療として抗菌薬が投与されている場合でも,感染症である蓋然性が乏しいと判断すれば抗菌薬は中止となる。
「患者背景」
免疫不全者では抗菌薬投与期間の延長が検討される。たとえば肺結核の場合,日本のガイドラインではINH(イソニアジド),RFP(リファンピシン),PZA(ピラジナミド)を含む4剤を用いたトータル6カ月治療が標準治療とされている。しかし,HIV感染,(コントロール不良の)糖尿病,じん肺,関節リウマチなど免疫低下をきたす疾患がある場合や,免疫抑制薬などの使用時には,維持期治療を3カ月延長することが推奨されている4)。
「感染臓器」
膿瘍性病変に対するドレナージや異物感染時における異物抜去など,ソースコントロールの状況を確認する。
「起炎菌」
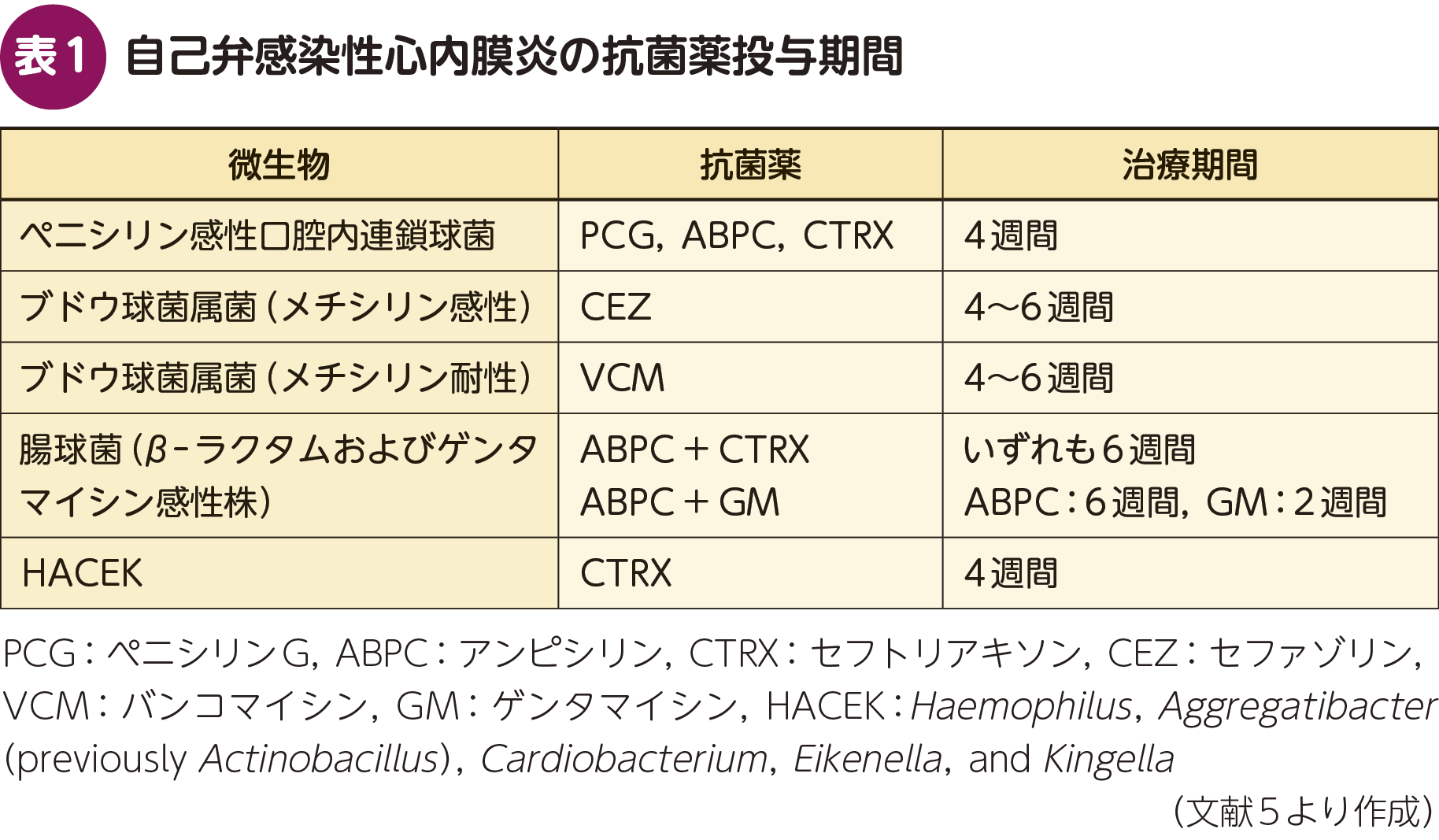
自己弁感染性心内膜炎に対して抗菌薬治療を行う場合,起炎菌の病原性の違いにより治療期間は大きく異なる(表1)5)。
「重症度」
重症度と治療期間の関係は複雑で,一律に「重症度が高いほど治療期間が長くなる」とは断定できないが,膿瘍化など他の項目を含めた要因により治療が長引く可能性がある。
「抗菌薬選択」
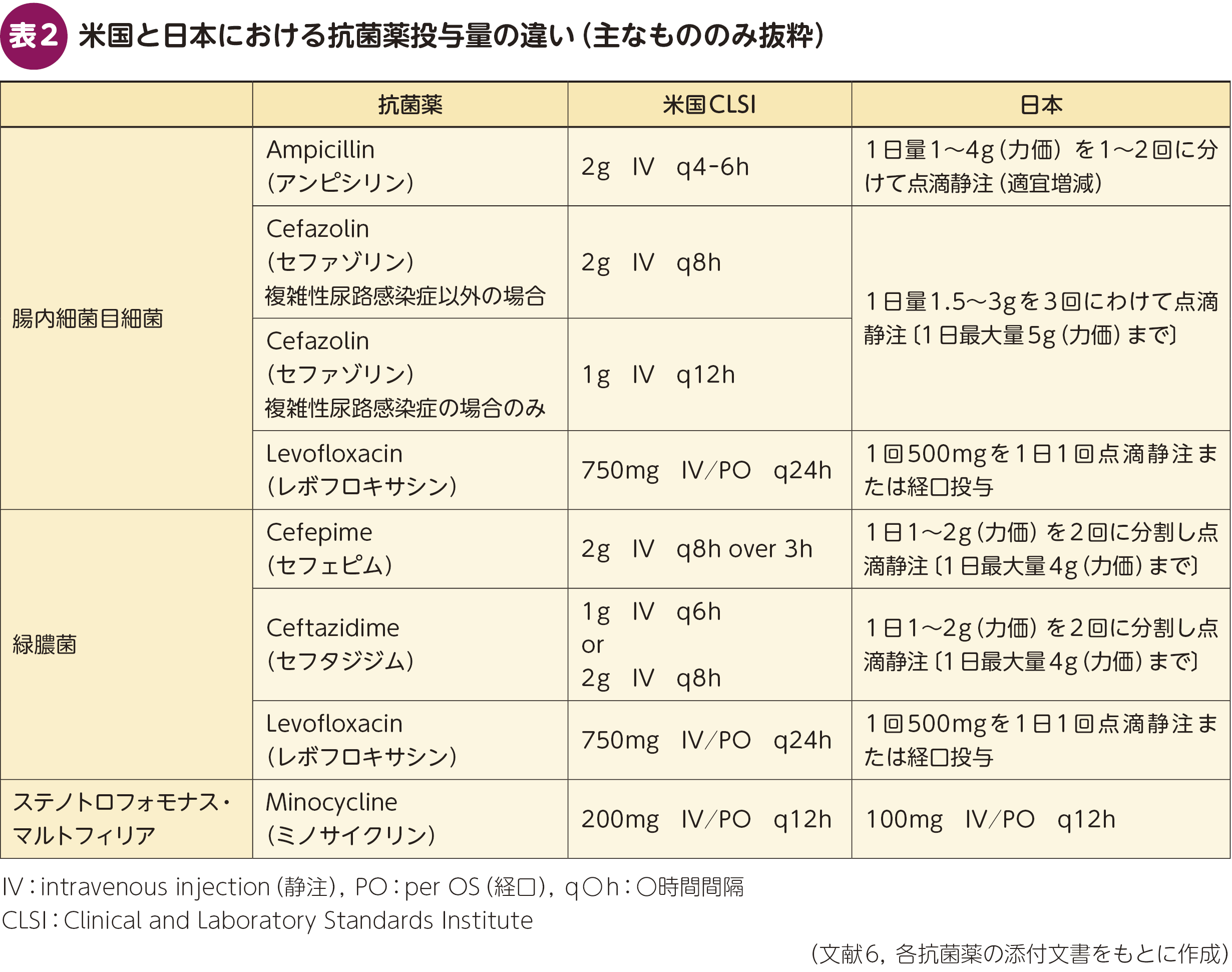
抗菌薬により組織移行性や半減期,薬物動態/薬力学(pharmacokinetics:PK/pharmacodynamics:PD)が異なることから,使用する抗菌薬により治療期間が異なる場合がある。たとえば,単純性膀胱炎ではST合剤やキノロン系薬のような組織移行性の良好な抗菌薬では3日間の投与が推奨されるが,β-ラクタム系薬では5~7日間の投与が推奨されている。また,抗菌薬の投与量については,日本の添付文書上の投与量と海外で標準とされる投与量では異なることがあるため,海外の文献やガイドラインの治療期間を参考にする場合には,基準となる投与量についても留意する必要がある(表2)6)。
•欧州心臓病学会「2023 ESC Guidelines for the management of endocarditis」
•米国心臓協会「Infective Endocarditis in Adults:Diagnosis, Antimicrobial Therapy, and Management of Complications(2015)」
•日本循環器学会「感染性心内膜炎の予防と治療に関するガイドライン(2017年改訂版)」
個人的には,欧州心臓病学会のガイドラインを参考にすることが多い。抗菌薬の経口スイッチについても言及しているなど内容的に興味深い。






