お知らせ
FOCUS_Digest:腎うっ血の正体に迫る


◉溢水やvolume負荷によって,腎機能低下が生じうる(腎うっ血)。
◉腎うっ血は次の6つのステップで進行する。
①下大静脈・腎静脈のうっ血 → ②傍尿細管毛細血管のうっ血 → ③尿細管間質の浮腫 → ④尿細管腔内圧の上昇,尿細管障害 → ⑤ボーマン囊圧の上昇によるGFR低下 → ⑥腎動脈血管抵抗の上昇
◉溢水に伴うAKIを診た際は,腎うっ血を想起して腎血管エコーを行う。
◉腎うっ血の診断方法(確診,疑診)について理解する。


❶ 急性腎障害(AKI)
急性腎障害(acute kidney injury:AKI)は,以下の3つのいずれかを満たす病態である1)。
①48時間以内に,血清Cr値が0.3mg/dL以上上昇する
②7日以内と考えられる経過で,血清Cr値が以前の値(ベースライン)の1.5倍以上に上昇する
③尿量が6時間以上,0.5mL/kg/時を下回る
そして,AKIは主に“腎前性”“腎性”“腎後性”の3つに大別される(表1)。この大別によって,AKIの大ざっぱな治療方針を決定できる。腎前性AKIでは,腎臓に血が流れる“前”段階の問題による腎血流低下をきたしているため,主な治療は“腎血流の増加”である。腎性AKIでは,免疫異常・腎毒性物質などにより腎実質そのものにダメージをきたすため,その原因の是正・除去が治療となる。腎後性AKIは尿路閉塞により腎臓でつくられた尿が腎杯に溜まる病態であり,尿路閉塞の解除が必要とされる。

(1) 「腎機能低下→とりあえず水分摂取敢行・輸液」は正しい対応なのか?
これは実臨床でよく見かけるプラクティスである。飲み会で「とりあえず生ビール!」のように,腎機能低下をきたした患者を診たら,「とりあえず水分摂取」「とりあえず輸液」と考えるやり方だ(図1)。
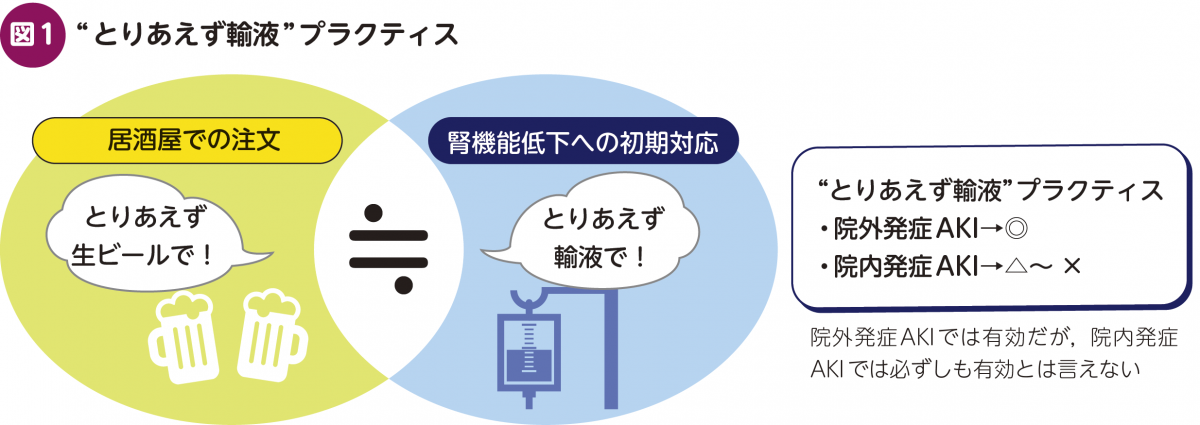
この“とりあえず”は,果たして本当に正しいのであろうか?筆者個人としては,以下の3つの理由から,「半分正解,半分間違い」であると考える。
(1)院外発症AKIの多くは“腎前性”である
(2)溢水や大量輸液に関連してAKIを発症する場合がある
(3)ルーチンでの腎保護目的の水分摂取敢行は“非推奨”である

❷ 溢水関連AKI:腎うっ血について
(1) いつ頃から出はじめた概念なのか?
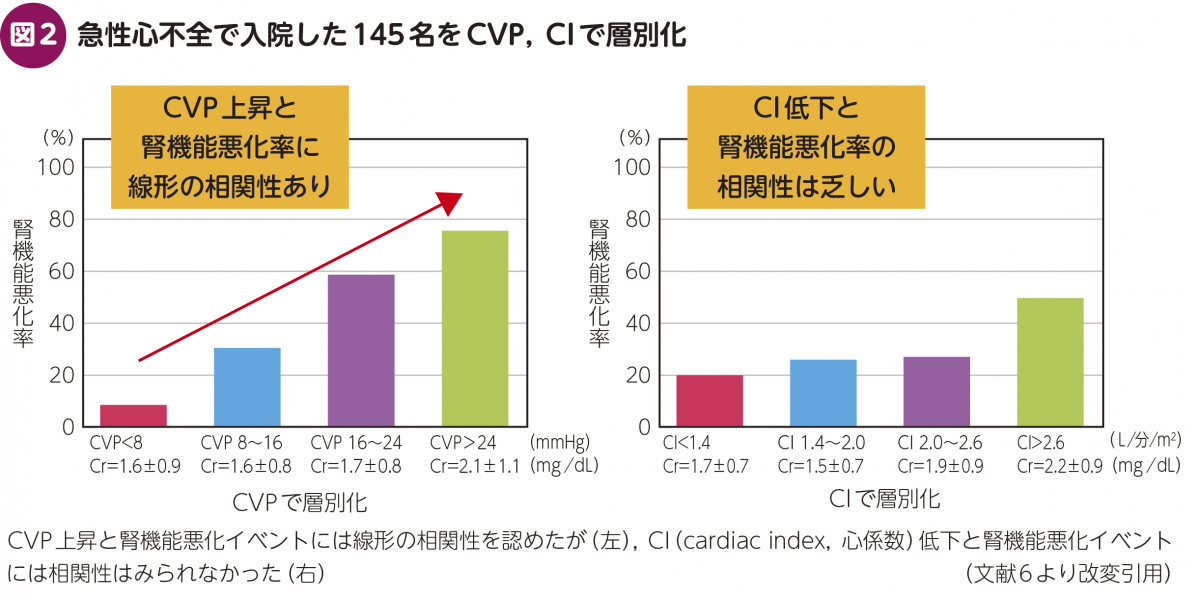
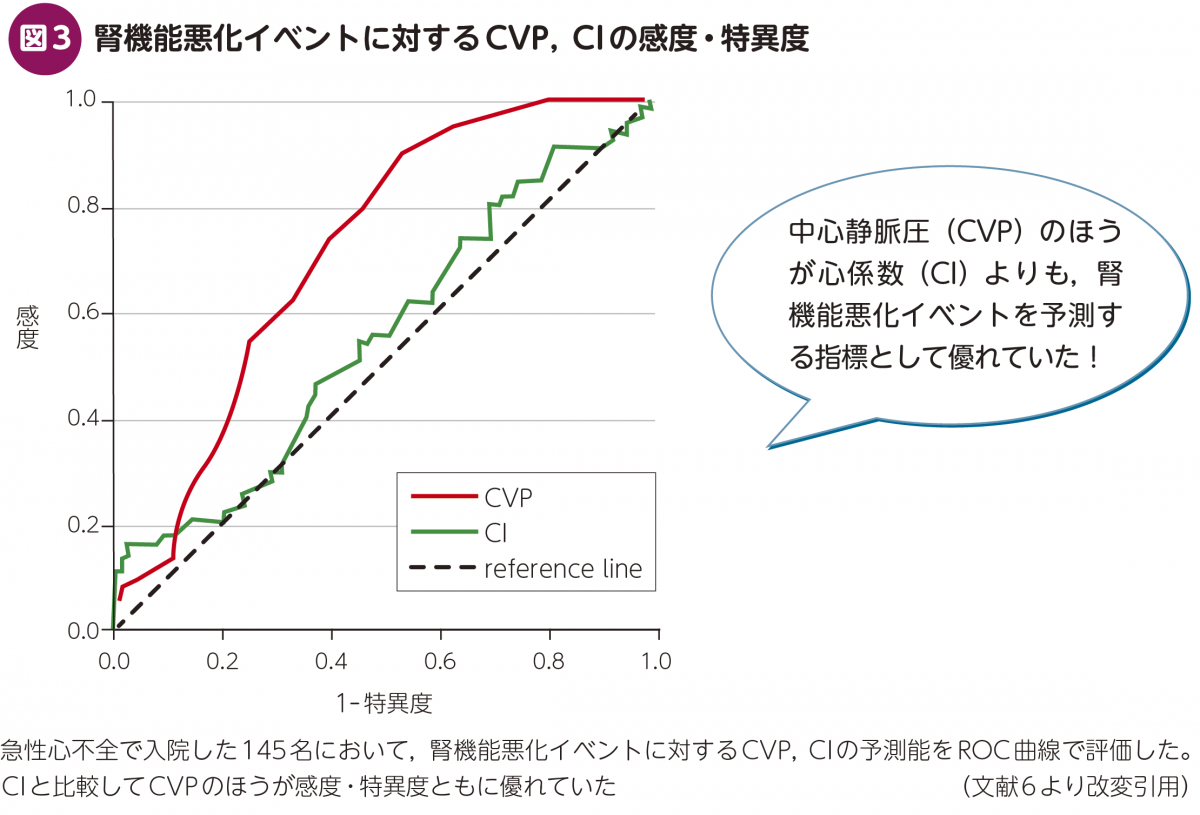
もともと急性心不全における腎機能低下は,低拍出症候群に伴う腎血流低下が主病態と考えられていた。しかし2009年に,「急性心不全における腎機能低下は心拍出量以上に中心静脈圧(central venous pressure:CVP)との相関性が強く(図2),腎機能低下への予測マーカーとしてCVPは有用である(図3)」という報告がなされ,CVP上昇に伴う腎静脈うっ血が腎機能低下に関連している可能性が示唆された6)。
腎うっ血に関する報告の多くは急性心不全関連であるが,下大静脈(inferior vena cava:IVC)の閉塞・狭窄を有する症例にvolume負荷が加わることによっても生じうる7)8)。高齢者は健常人に比較して輸液忍容性(fluid tolerance)が低い可能性が指摘されており9),高齢化が進むわが国において,腎うっ血を診療する場面が増えることが予想される。「1 急性腎障害」の第1項「『腎機能低下→とりあえず水分摂取敢行・輸液』は正しい対応なのか?」で述べた通り,腎機能低下症例への“とりあえず輸液”“とりあえず水分摂取敢行”神話について,見直すべき時期が来たのかもしれない。
(2) 腎うっ血の本態は?
「腎静脈うっ血による尿細管障害が主体で,うっ血が高度になると,糸球体濾過量(glomerular filtration rate:GFR)の低下や腎動脈血管抵抗をきたす病態である」と,簡潔に説明するとこのような表現になり,海外雑誌の有名な総説にも似たような記載がされることが多い10)11)。しかし,これでは何のことやらサッパリだろう。本項では,ネフロンの解剖生理学を用いながら腎うっ血の本態について概説する。後述するエコーの話につながるため,本項は特に注意して読み込んで頂きたい。
▶正常vs.腎うっ血:障害部位の違いは?
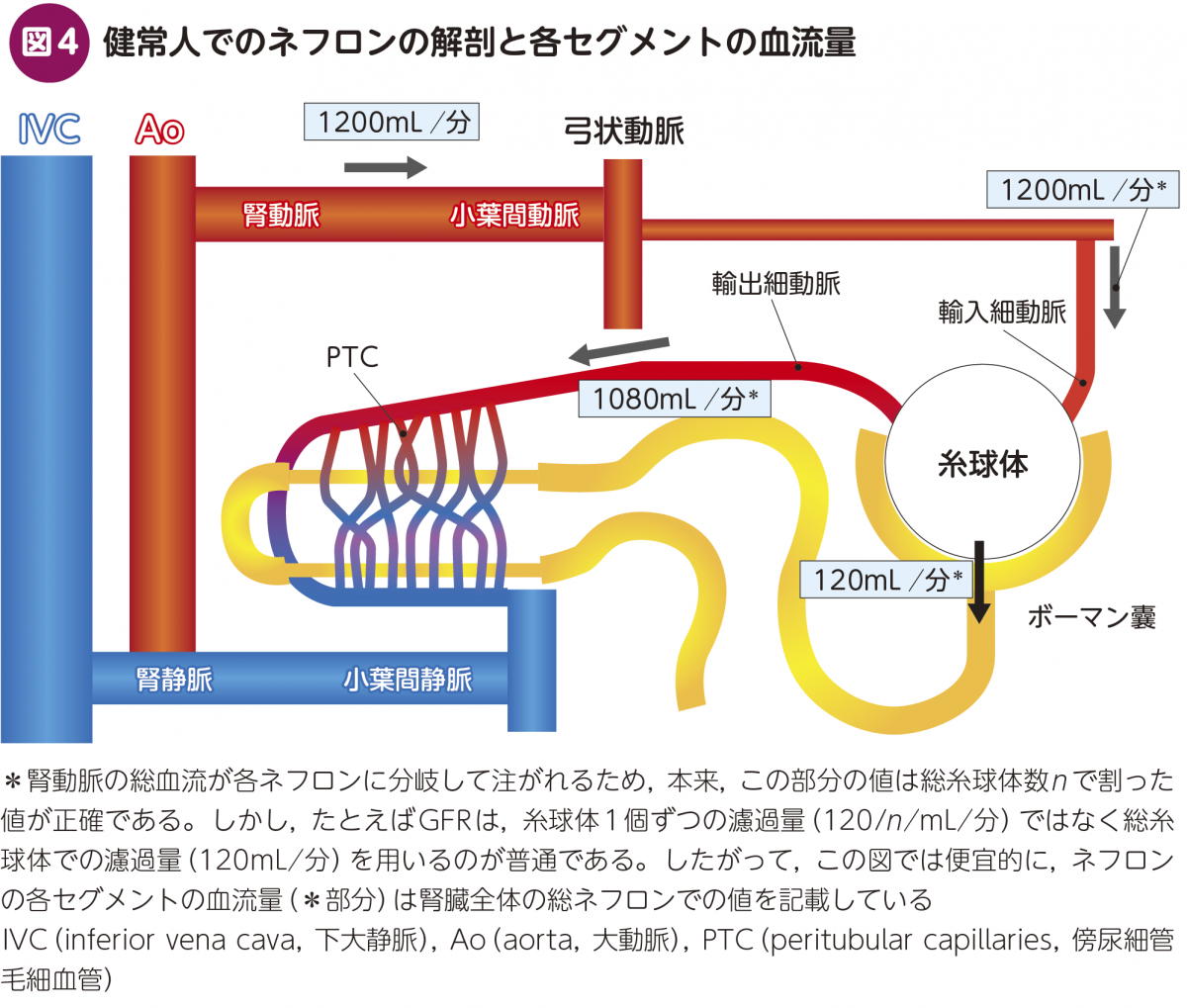
図4はネフロンの解剖をイラスト化したものである。
正常例:腎動脈に1200mL/分程度の血液が流れ,それぞれの輸入細動脈に注がれる。そのうちの約1割(120mL/分)は糸球体基底膜を介して濾過され,尿細管腔内へ流入する(これを原尿と呼ぶ)。濾過されなかった残りの約9割の血流は輸出細動脈に流れ,その先の傍尿細管毛細血管(peritubular capillaries:PTC)へと向かう(図4)。尿細管はPTCからの栄養を受けつつ,尿細管腔内(原尿側)とPTCとの間での物質交換の役割を担う。各尿細管セグメントにおいて物質交換を終えたのち,尿細管腔内の体液は腎杯へ向かい尿として排泄され,PTC内の血流は小葉間静脈~腎静脈へと向かう。腎うっ血を理解する上では,糸球体濾過を受けなかった血流の経路(輸入細動脈→糸球体→輸出細動脈→PTC→小葉間静脈→腎静脈)が特に重要であるため,しっかり理解して頂きたい。
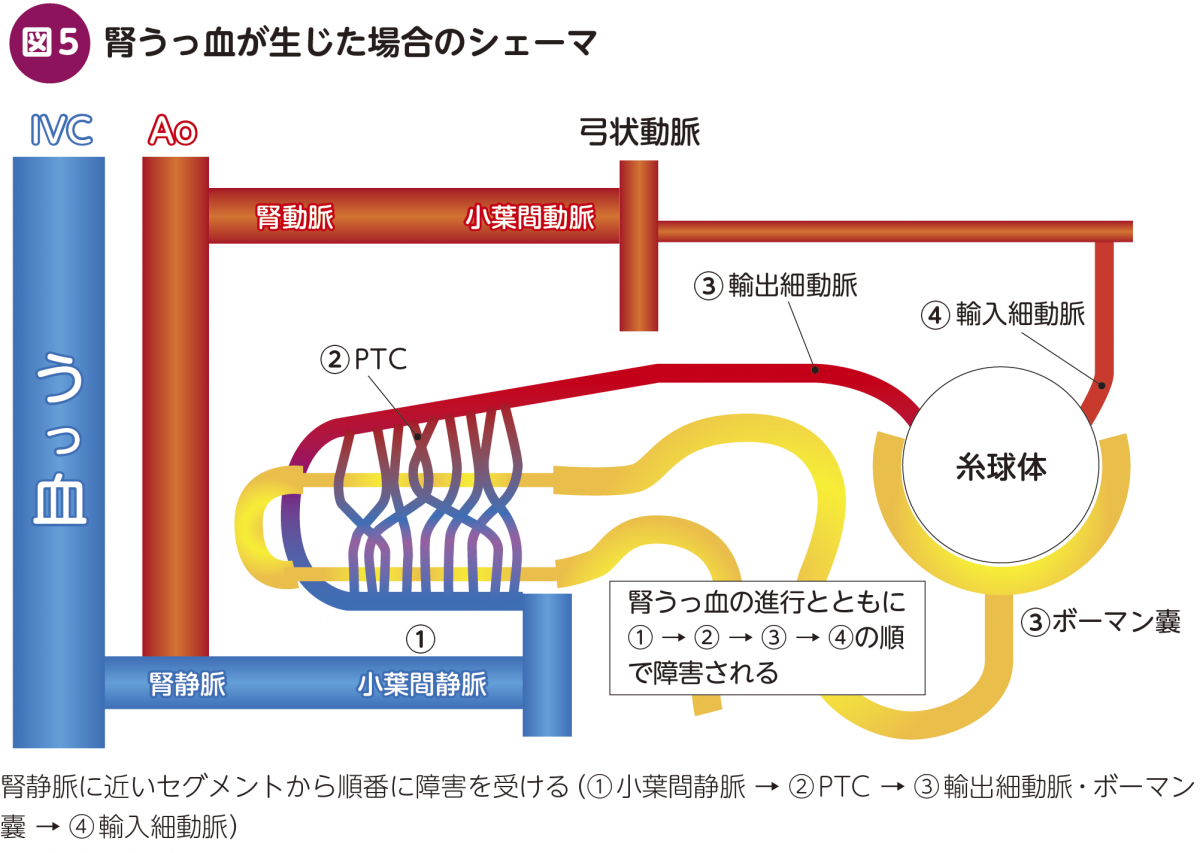
腎うっ血:腎うっ血では,先ほど特に重要と述べた“糸球体濾過を受けなかった血流”が,腎静脈の側から徐々に障害される。うっ血が軽度の場合は,腎静脈に近い側の血管およびその周囲のみの障害でとどまるが,高度のうっ血では糸球体や輸入細動脈などかなり手前側にまで影響が及ぶ(図5)。これは,高速道路で事故が起きた際,事故現場を起点に時間経過とともに渋滞が延びていく現象と似ている。

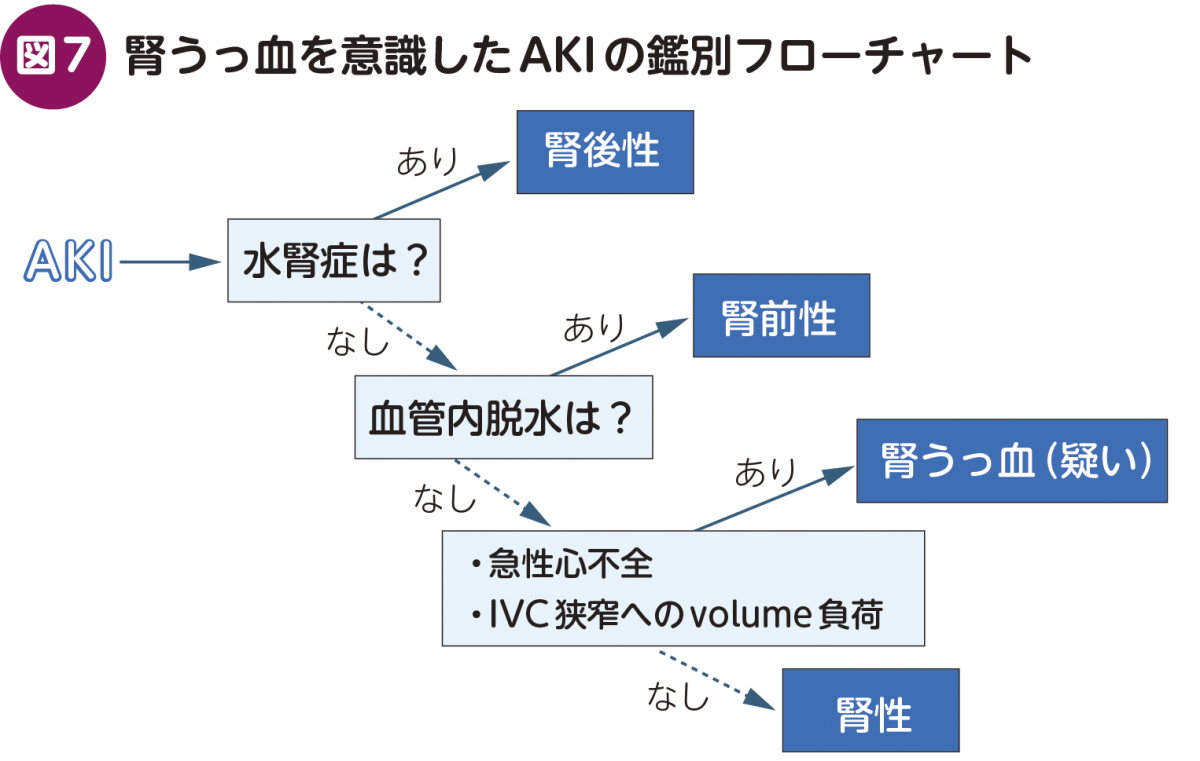
(4) AKIの病型における位置づけは?いつ疑う?
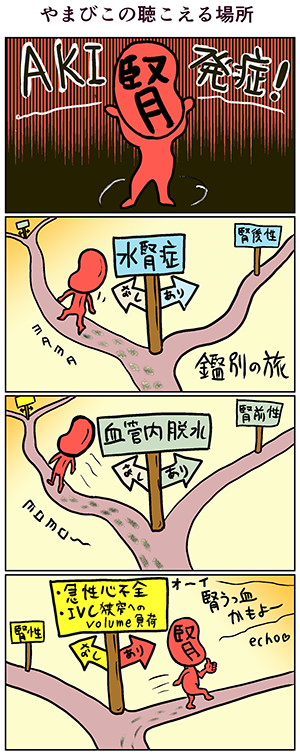
AKIは,腎前性・腎性・腎後性の3つに大別されるが,腎うっ血はこれらとは一線を画す特殊な病型である。先述の通り,腎実質内の尿細管障害が主病態なので,一見すると腎うっ血は腎性AKIのように見える。しかし腎うっ血は,薬剤性腎障害や免疫学的機序の腎疾患のように,「腎実質内での炎症などがprimaryな現象として生じる」病態ではない。むしろ,腎臓の外側で生じた問題(IVCのうっ滞)がprimaryな問題で,腎障害自体はsecondaryな現象である。では腎前性AKIなのかというと,腎動脈由来の血流低下が原因ではない(むしろ腎うっ血の“成れの果て”として,糸球体虚血・腎血流低下が生じる)ため,腎前性にも該当しない。もちろん尿路閉塞は伴わないため,腎後性AKIでもない。
このように,腎うっ血によるAKIは特殊な病型であるがゆえに,鑑別から漏れてしまう恐れがある。AKIを診た際のセオリーとしては,「①まずは腎後性を除外 → ②次に腎前性を評価 → ③(腎前性が主病態でなければ)腎性AKIの精査」と進めるのが一般的である13)。しかし本項では,このセオリーに“第4の矢”として,「④(溢水時にAKIを発症した場合は)腎うっ血の精査」を加えることを提案したい。冒頭で述べた通り,急性心不全やIVC狭窄を伴う症例へのvolume負荷に関連してAKIを発症した場合は,必ず腎うっ血を鑑別に入れることを心がける必要がある(図7)。

A: 利尿薬抵抗性の体液過剰を伴うCKDの中に,慢性的な腎うっ血を有する症例が隠れている可能性はある(私見)。
▶進行したCKDでは,腎線維化による血管抵抗上昇を反映して腎動脈のRIが上昇する。つまり,進行したCKDで腎うっ血が生じても,腎動脈のRIの上昇がCKD自体による変化なのか,腎うっ血の影響なのか判別できない可能性がある。 一方で,腎静脈波形に関しては,CKDの進行例においても比較的鋭敏に腎うっ血を反映する。自験例においても,ベースにCKDを有する症例に急性心不全・腎うっ血が生じ,腎血管エコーで特徴的な腎静脈波形変化を示した症例もあるため,CKDに腎うっ血が生じた際,腎静脈波形の変化は参考にしてよいと思われる。