
◉吸入ステロイド(ICS)が喘息治療の中心:すべての治療ステップにおいてICSが基本。炎症抑制・QOL改善・喘息死の予防などに欠かせません。ただし,高用量のICSを漫然と使用することは避けて適正使用を心がけましょう。
◉「喘息らしさ」を見抜く問診力がカギ:診断には単一の検査よりも,変動性のある症状や誘因・生活背景を掘り下げた問診が最も重要です。確信が得られるまで繰り返し確認しましょう。
◉生物学的製剤は「最後の手段」ではなく「早めの選択肢」と考える:難治性喘息には2型炎症の指標(好酸球,FeNO,IgE)を定期的にチェックし,生物学的製剤の早期導入を検討しましょう。
◉吸入デバイスとアドヒアランスが治療効果を左右する:喘息治療では吸入デバイスごとの薬剤指導が不可欠です。患者の年齢や理解力に応じた吸入デバイスを選びましょう。

❶ 喘息を疑ったら
(1) 喘息はどうやって診断する?
気管支喘息はガイドラインでは「気道の慢性炎症を本態とし,変動性を持った気道狭窄による喘鳴,呼吸困難,胸苦しさや咳などの臨床症状で特徴付けられる疾患」と定義されています1)。「気道の慢性炎症」とか「変動性のある」とか「喘鳴や呼吸困難」といった,個別の特徴はわかりやすいのですが,それを実臨床で見つけていく,診断していくことは呼吸器専門医でも結構難しいと考えています。喘息診療で難しい点は,「この検査が陽性だから喘息」「この所見を認めるから喘息」といった単一の基準では簡単に診断できないことです。喘鳴や呼吸困難,咳などは肺炎や慢性閉塞性肺疾患(chronic obstructive pulmonary disease:COPD)などのほかの呼吸器疾患や心疾患などでも同様の症状を示すことがありますので,繰り返しの診察や問診・検査で「喘息らしさ」を突き止めていくことが重要となります(図1)。
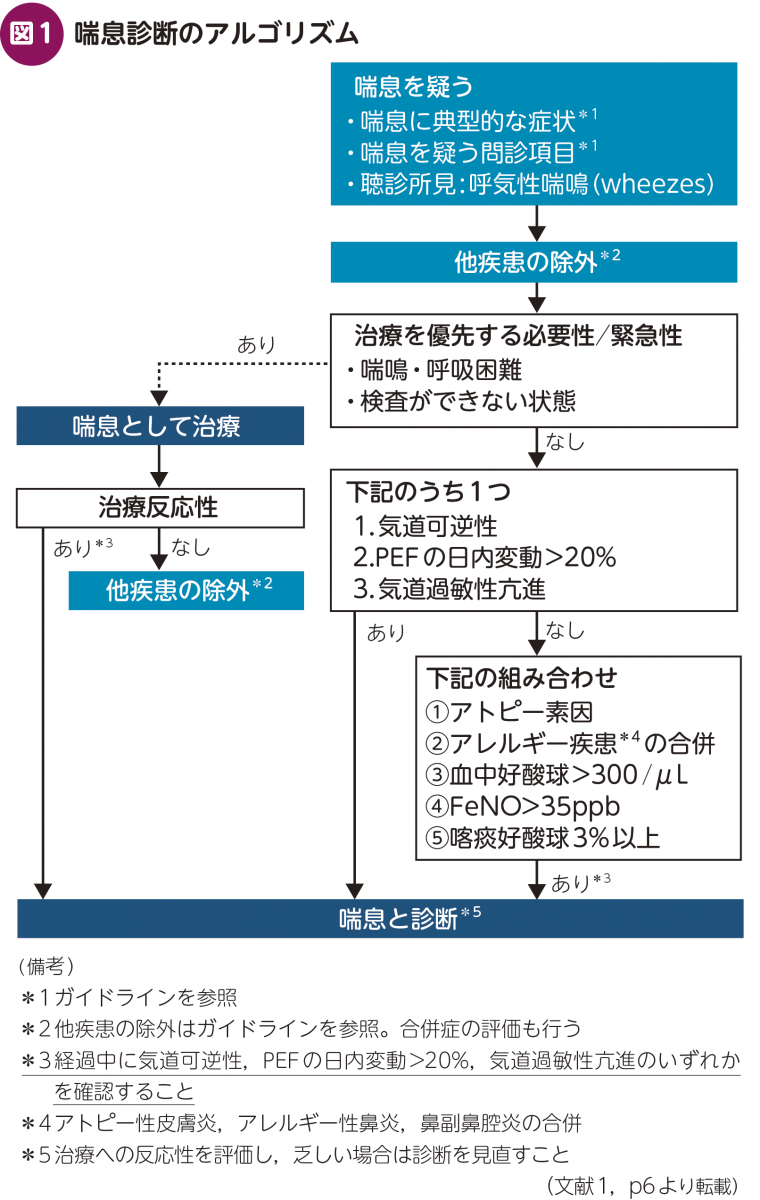
(2) 喘息を疑ったときの診療

喘息の診断には「ゴールドスタンダード」と言われるような客観的な指標はありません。種々の喘息を疑う所見や問診・身体所見を総合的に判断して「喘息」と診断します。
喘息に比較的特徴的なのは「喘鳴」と「呼吸困難」です。喘息の際に典型的に認められる症状としては,
①変動性や季節性のある喘鳴・息切れ・咳・胸部絞扼感などの症状がある
②1日のうち,夜間や早朝に増悪する傾向がある
③症状が感冒・運動・アレルゲン曝露・天候の変化・笑い・大気汚染・強い臭気などで誘発される
があり,これらが問診で聞かれる場合には「喘息」の可能性が高まります。『喘息診療実践ガイドライン2024』2)では喘息を疑う症状の大項目1つと小項目1つ以上を認めれば喘息を疑って診療せよ,という流れで考えられています(表1)。

喘鳴や咳嗽があり,それらの症状に日内変動や季節性があるような場合に喘息を疑います。そのような喘息疑いに特徴的な症状が複数認められ,「これは喘息だろう」と考えたときには,さらに追加の問診を進めていきます。
①症状の初発時期(小児喘息なのか,成人発症なのか)
②過去に医療機関の受診はあるか
③症状に対する治療歴・治療反応性はあるか
④既往歴:鼻副鼻腔炎・アレルギー性鼻炎・アトピー性皮膚炎・薬剤アレルギー・食物アレルギーなど
⑤喫煙歴:喫煙開始年齢・たばこの本数・加熱式たばこの使用や受動喫煙の有無
⑥生活歴:居住環境やペット飼育の有無
⑦職業歴:仕事と症状の関連,粉塵曝露の有無
⑧家族歴:アトピー素因や喘息の家族歴
といった情報を収集します。

❷ 喘息安定期の治療の考え方
(1) 喘息の管理目標
喘息の管理目標は症状コントロールのために気道炎症を制御して正常な呼吸機能を保つことと,将来のリスク回避のために呼吸機能の経年低下を抑制して喘息死や治療薬の副作用発現を回避することです(表2)。喘息は慢性疾患であり,かつ若年者でも罹患することがある病気です。また2025年現在で根治は難しく,長い年月付き合わなければならない疾患でもあります。管理目標を設定することは,現在の症状コントロールを良くすることはもちろん,将来を見据えた長期的なリスク軽減においても重要な意味合いがあります。喘息の症状のコントロールは,表3に基づいて,喘息症状がない・増悪治療薬の使用がない・活動制限がない・呼吸機能が良好・ピークフローの変動が少ない・増悪がない状態を「コントロール良好」と定義して,それをめざしていきます。

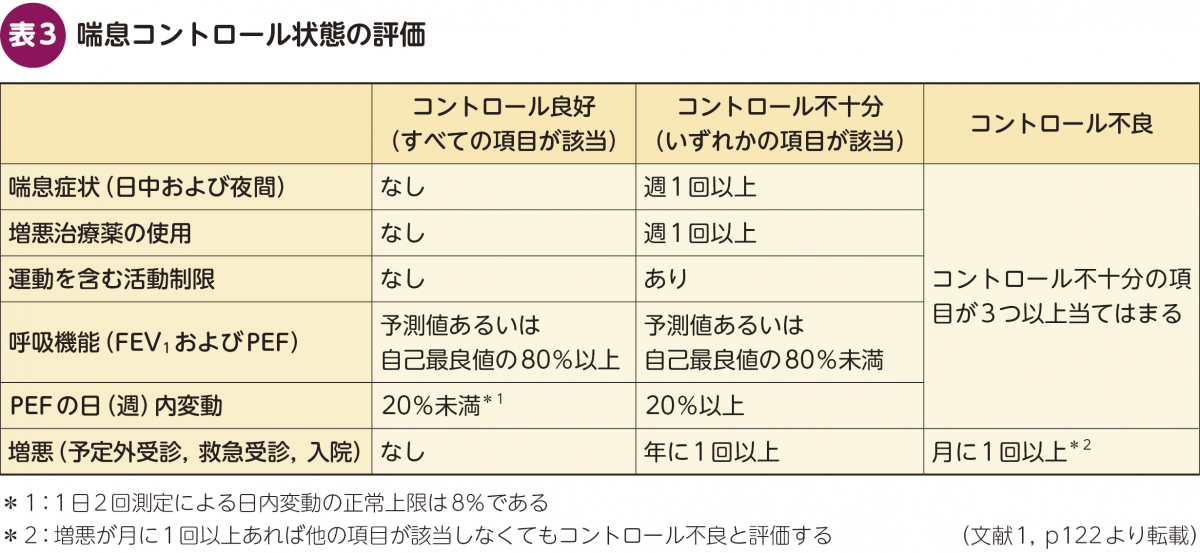
また近年は喘息の「臨床的寛解(clinical remission)」という概念があり,できる限りこの3つの指標をめざして喘息治療を組み立てていくことが推奨されています(表4)。1年間を通してasthma control test(ACT)≧23点,増悪なし,経口ステロイド(OCS)の定期使用なしという比較的厳しい目標です。特にACT≧23点は呼吸器の専門外来でもなかなか厳しい基準です。ただ吸入薬や生物学的製剤を含めた薬物治療と非薬物治療を駆使して何としてでも達成していきたいと筆者も考えています。

①経口ステロイドの使用なし
②症状がコントロールされている
③増悪なし
④呼吸機能の最適化
正常化:小児・思春期喘息,非重症喘息
安定化:呼吸機能の正常化が困難な喘息
といった定義がなされています。本稿ではプライマリ・ケアや非専門医の先生方も対象としていますので,よりわかりやすい『喘息診療実践ガイドライン2024』に沿って書かせて頂きました。
(2) 喘息の重症度
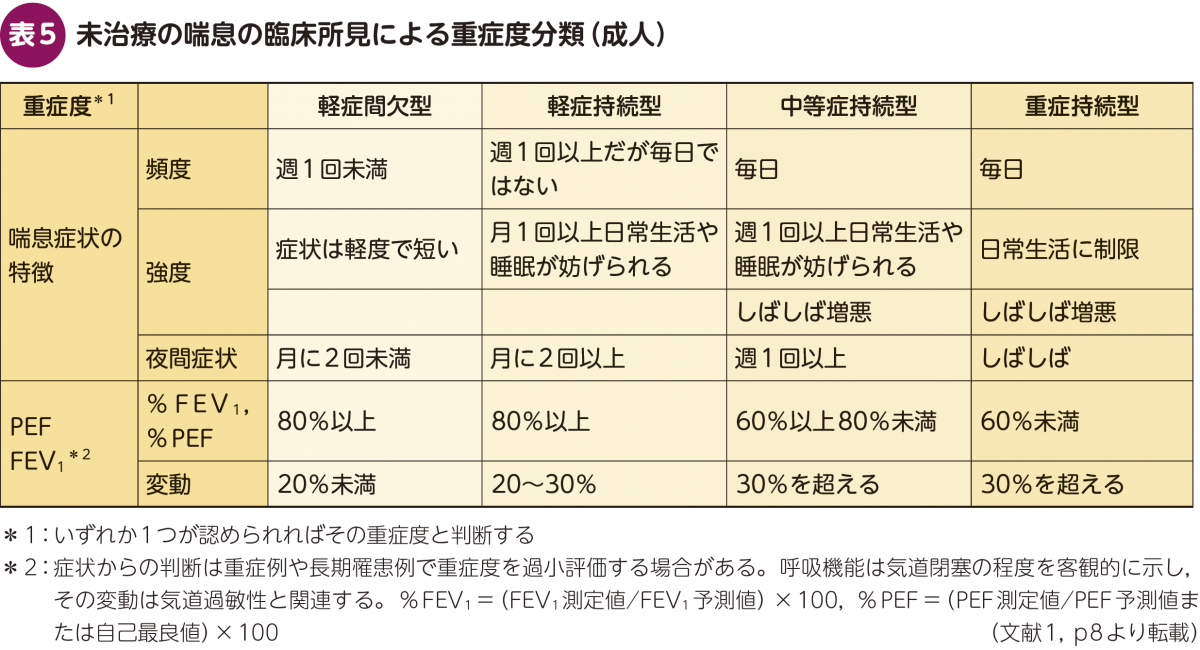
喘息の重症度は喘息症状の頻度や強度,夜間症状や肺機能検査での1秒量(FEV1)やピークフローの状態から
①軽症間欠型 ②軽症持続型 ③中等症持続型 ④重症持続型
の4段階に分類されます(表5)。喘息症状の特徴あるいは呼吸機能から,いずれか1つが認められればその重症度と評価します。ピークフローメーターを持っている患者さんは以前より減りましたが,ネットでも購入することができますので日々の変動を評価したい方であれば勧めてもよいでしょう。

❸ 喘息安定期の治療薬
喘息に必要な薬剤は「長期管理薬」と「増悪治療薬」の2種類にわけられます。まず長期管理薬について紹介していきます。
長期管理薬は継続的に使用し喘息コントロール良好をめざす薬剤として位置づけられています。治療は喘息の症状に応じて「治療ステップ」を決め,治療ステップに記載されている治療に準じて強化していきます(図2,表6)。いずれの治療ステップにも吸入ステロイド(ICS)が含まれ,それに気管支拡張薬やLTRAや生物学的製剤を上乗せしていきます。
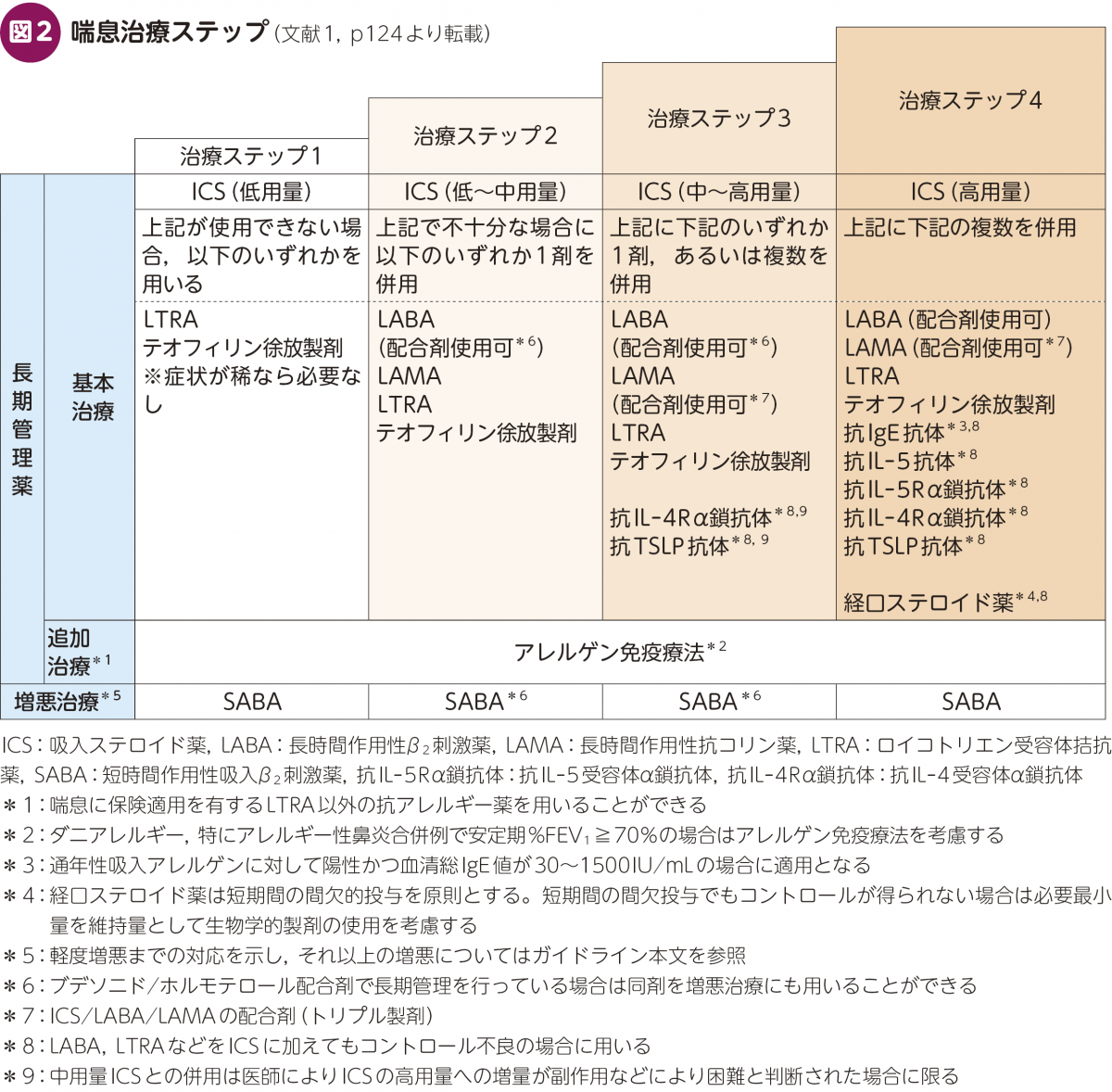

①吸入ステロイド(ICS)/経口ステロイド(OCS)
②長時間作用性β2刺激薬(LABA)
③長時間作用性抗コリン薬(LAMA)
④ICS/LABA配合剤
⑤ICS/LAMA/LABA配合剤
⑥ロイコトリエン受容体拮抗薬(LTRA)
⑦テオフィリン徐放製剤(SRT)
⑧生物学的製剤


❹ 吸入デバイスpMDIとDPI
現在,喘息の吸入デバイスは一般的に「加圧噴霧式定量吸入器(pMDI)」と「ドライパウダー吸入器(DPI)」があり,それぞれ特徴があります(表14)。
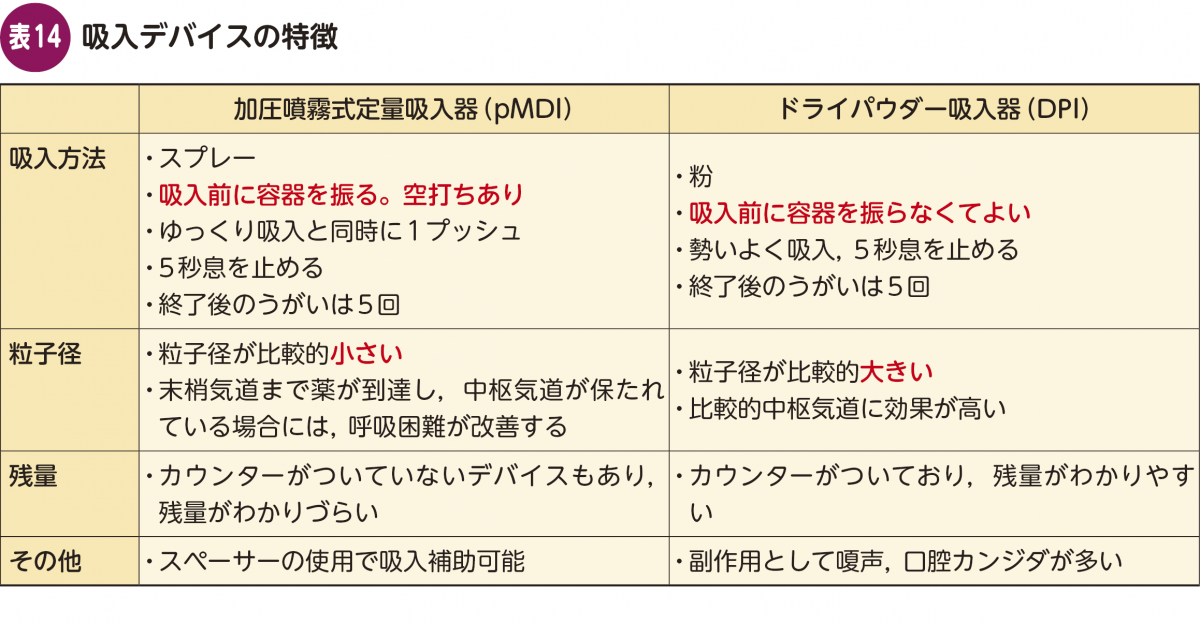
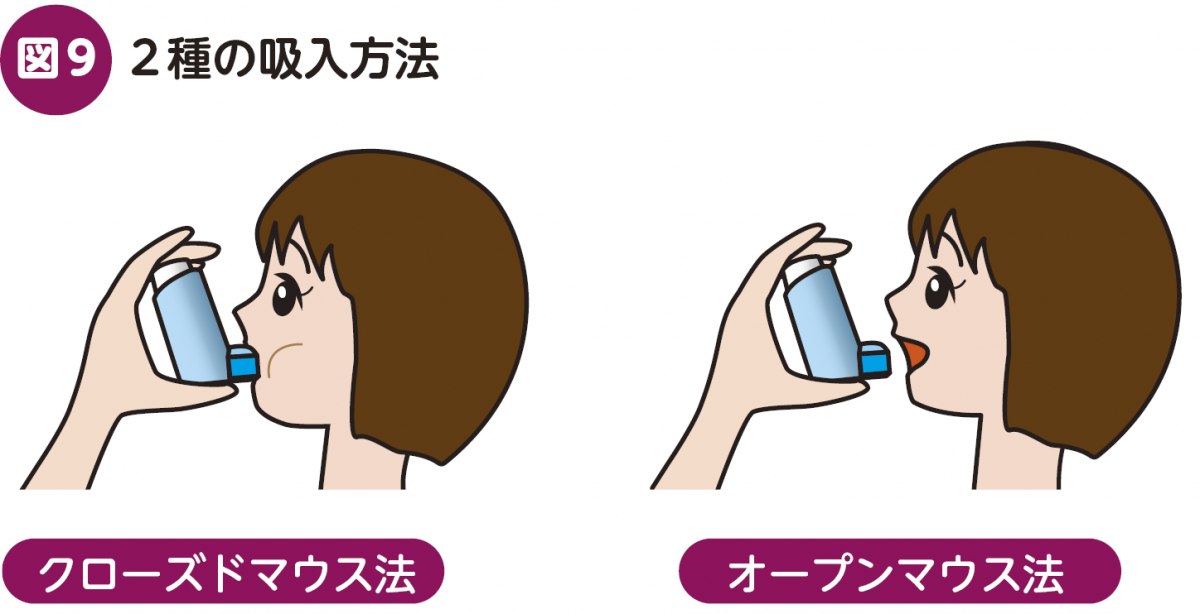
pMDIは一般的に粒子径が比較的小さく,末梢気道まで薬が到達すると言われています。「薬の噴射,すなわちプッシュのタイミングで吸うことができるか」という問題がありますので,アドヒアランスとしてはタイミング不良に気をつける必要があります。吸入速度は3秒ほどかけてゆっくり吸入します。速く吸いすぎると口腔内に薬効成分が付着し肺内到達率が低下するという報告があります29)。吸入方法には吸入口をくわえて吸う「クローズドマウス法」と,口の前に吸入口を近づけて吸う「オープンマウス法」の2種類(図9)があり,正しく行えば効果に差はありません30)。
DPIは粉の製剤であり粒子径がpMDIよりも大きく,中枢よりの気道に効果が高いことが知られています。また粉なので,咽頭・喉頭に薬,特にICSが張りつくことがあり,副作用として嗄声や口腔カンジダを認めることもあります。DPIは「勢いよく吸うことができるか,吸気流速不足がクリアできるか」どうかがポイントとなります。

❺ 喘息安定期の薬物治療の実際
(中略…)
適切な治療ステップを踏んでも良好なコントロールが得られない症例に対しては,図10のフローチャートが有用です。
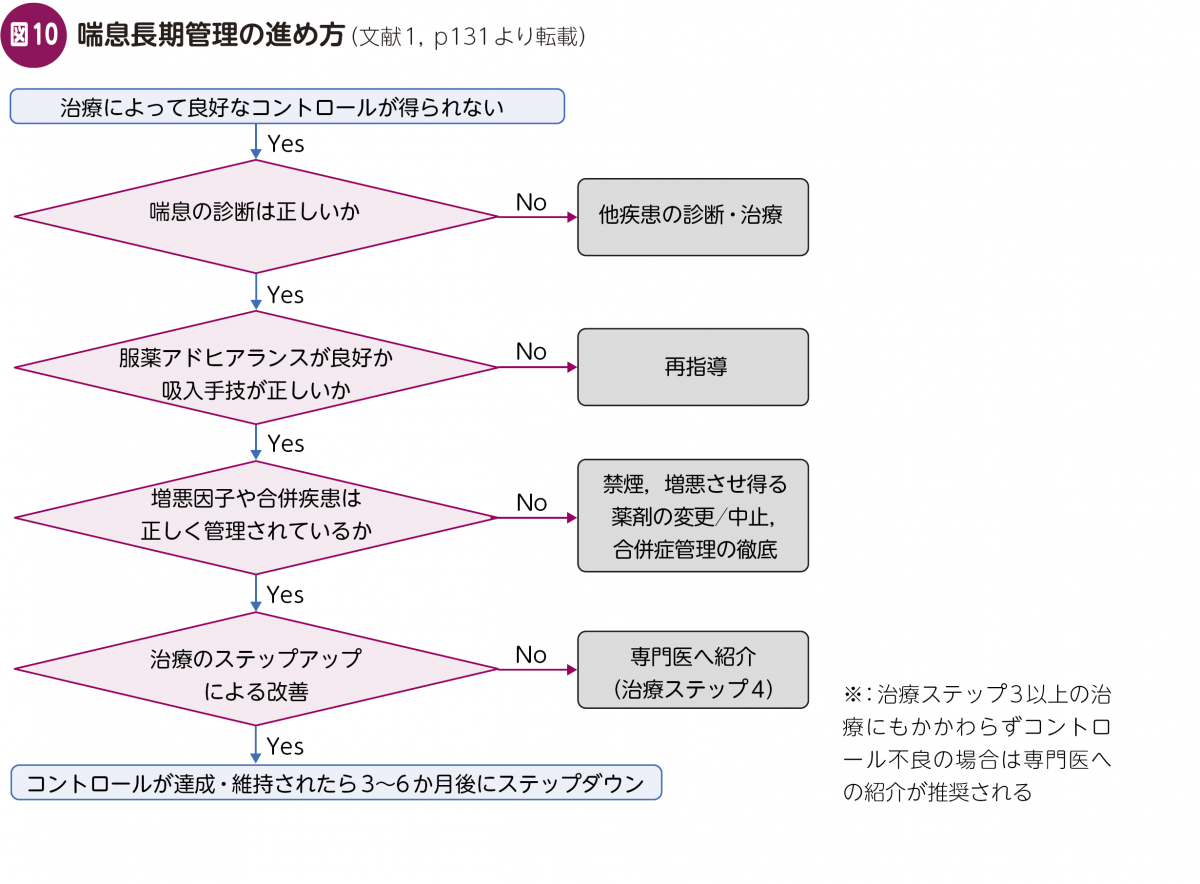
・喘息の診断は正しいか
・服薬アドヒアランスが良好か・吸入手技が正しいか
・増悪因子や合併疾患は正しく管理されているか
・治療ステップアップによる改善が得られているか
普段喘息を見慣れている専門医でも,忘れがちなことがあります。コントロール不良な患者さんがいる場合には,基本に立ち返ることが重要です。

❻ 難治性喘息
(中略…)
◉定期的に採血(好酸球・IgE含む)・呼吸機能・FeNOをチェックする
◉過去まで好酸球数を振り返る
◉ICS/LABA/LAMAが入るような症例では一度はどの生物学的製剤が適応になるか考える
◉症状が残存し治療をステップアップするような症例では,あらかじめ生物学的製剤の説明書きを患者さんに渡して読んできて頂く
◉医師だけでなく,看護スタッフや薬剤師・医事課やソーシャルワーカーにも介入して頂く
のような診療上の工夫をする必要があります。特に外来の短い診療時間ではどの生物学的製剤が目の前の喘息患者に効果があるかをゆっくりじっくり考える時間がありませんので,どの薬の治療効果が高そうかをあらかじめカルテに記載しておくとよいと思います。


❼ 喘息増悪期の治療
ここからは喘息の増悪(喘息発作)に対する治療について紹介していきます。
(1) 喘息の急性増悪の重症度評価
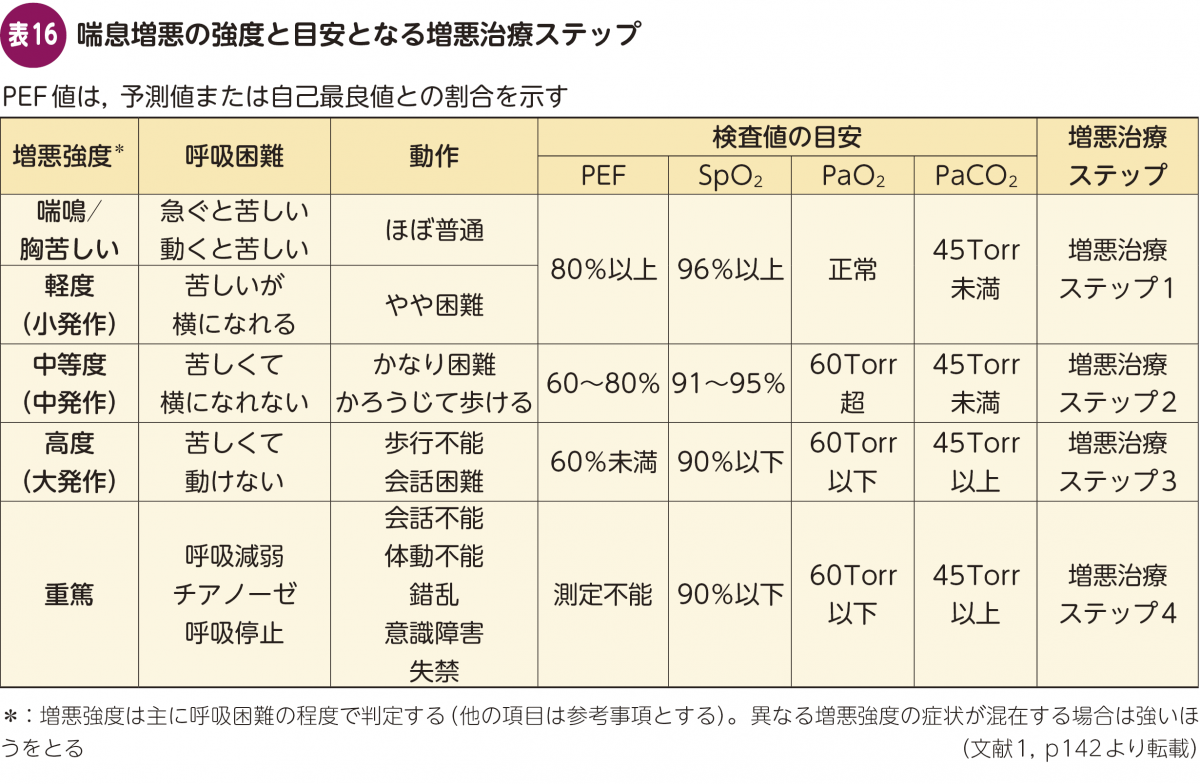
気管支喘息の患者において,アレルゲンの曝露,気候の変動,感染症などにより症状の発現や増悪が認められることがあります。喘息の急性増悪のことを通称「喘息発作」と呼んでいます。症状は喘鳴,咳嗽,呼吸困難,喀痰の増加,胸部絞扼感など様々で,その症状の強さも症例ごとにまちまちです。喘息発作に出会ったときに困らないよう,重症度評価や治療戦略については押さえておきましょう。
喘息発作が疑われる場合,治療内容を決めるために大まかな重症度を短時間で評価することが重要です。喘息発作の重症度は「発作強度」とも言われ,主に呼吸困難の程度で判定します。他の項目は参考程度として,異なる発作強度の症状が混在する場合には強いほうで評価します(表16)。

❽ 喘息増悪の初期の薬物治療
『喘息予防・管理ガイドライン2024』では発作強度に基づき「発作治療ステップ」がステップ1~4まで示されています(図15)。喘息増悪の治療目標としては
①呼吸困難の消失
②体動・睡眠・日常生活正常
③ピークフロー値が予測値または自己最良値の80%以上
④SpO2 95%以上
⑤平常服薬・吸入で喘息症状の悪化なし
の5つの項目が挙げられています。これらの治療目標が治療開始1時間以内に達成されなければ,1つ上のステップアップをためらわずに考慮します。

①短時間作用性β2刺激薬(SABA)
②全身性ステロイド
③0.1%アドレナリン
④テオフィリン製剤
⑤短時間作用性抗コリン薬(SAMA)
⑥マグネシウム







